Enfermedad de Alzheimer
La enfermedad de Alzheimer, también denominada mal de Alzheimer o simplemente alzhéimer es una enfermedad neurodegenerativa, que se manifiesta como deterioro cognitivo y trastornos conductuales. Se caracteriza en su forma típica por una pérdida progresiva de la memoria y de otras capacidades mentales, a medida que las células nerviosas (neuronas) mueren y diferentes zonas del cerebro se atrofian. La enfermedad suele tener una duración media aproximada de 10-12 años, aunque esto puede variar mucho de un paciente a otro.
Los síntomas de la enfermedad como una entidad nosológica diferenciada fueron identificados por Emil Kraepelin y la neuropatología característica fue observada por primera vez por Alois Alzheimer en 1906. Así pues, la enfermedad fue codescubierta por Kraepelin y Alzheimer, que trabajaba en el laboratorio del primero. Sin embargo, dada la gran importancia que Kraepelin daba a encontrar la base neuropatológica de desórdenes psiquiátricos, decidió nombrar la enfermedad en honor a Alzheimer.El día internacional del Alzheimer se celebra el 21 de septiembre, fecha elegida por la OMS y la Federación internacional de Alzheimer.
Epidemiología La edad avanzada es el principal factor de riesgo para sufrir la enfermedad de Alzheimer (mayor frecuencia a mayor edad), aunque en una minoría de casos se puede presentar en edades menores a 60 años. Entre el 2% y el 3% de los menores de 65 años muestran signos de la enfermedad, mientras sube hasta el 25% y el 30% en los mayores de 85 años.
Diagnóstico El diagnóstico se basa primero en la historia y la observación clínica. Durante una serie de semanas o meses se realizan pruebas de memoria y de funcionamiento intelectual. También se realizan análisis de sangre y escáner para descartar diagnósticos alternativos. No existe un test pre mortem para diagnosticar concluyentemente el alzhéimer. Se ha conseguido aproximar la certeza del diagnóstico a un 85%, pero el diagnóstico definitivo debe hacerse con pruebas sobre tejido cerebral, generalmente en la autopsia. Las pruebas de imagen cerebral pueden mostrar (sin seguridad) diferentes signos de que existe una demencia, pero no de cuál se trata. Por tanto, el diagnóstico de la enfermedad de Alzheimer se basa en la presencia de ciertas características neurológicas y neuropsicológicas y en la ausencia de un diagnóstico alternativo, y se apoya en el escáner cerebral para detectar signos de demencia. Actualmente existen en desarrollo nuevas técnicas de diagnóstico basadas en el procesamiento de señales electroencefalográficas.
Fases El alzhéimer pasa por diferentes fases. La enfermedad se puede dividir en tres etapas:
Fase inicial. Con una sintomatología ligera o leve, el enfermo mantiene su autonomía y sólo necesita supervisión cuando se trata de tareas complejas. Estos síntomas iniciales van desde una simple e insignificante, pero a veces recurrente, pérdida de memoria (como la dificultad en orientarse uno mismo en lugares como calles al estar conduciendo el automóvil), hasta una constante y más persuasiva pérdida de la memoria conocida como memoria a corto plazo, presentando dificultades al interactuar en áreas de índole familiar como el vecindario donde el individuo habita.
Fase media. Mientras esta enfermedad avanza a la etapa media, los pacientes pueden realizar tareas con cierta independencia (como usar el baño), pero requerirán asistencia en tareas más complejas (como ir al banco, pagar cuentas, etc.). Mientras avanza la enfermedad, llegará la perdida de aptitudes como son reconocer objetos y personas. Otros cambios de conducta que pueden manifestarse son arranques violentos en personas que no tienen antecedentes de ser o comportarse de esta manera.
Etapa avanzada o terminal de la enfermedad. El deterioro de la musculatura se presenta y con ello se perderá la movilidad, lo que lleva al enfermo a un estado de cama, la inhabilidad de autoalimentarse, junto a la incontinencia, si es que para otros aún no les llega la muerte antes por otras causas externas (ataque de miocardio, neumonía, etc.). El lenguaje se torna severamente desorganizado y entonces se pierde todo a la vez. Los pacientes no podrán realizar ni las tareas más sencillas por sí mismos y requerirán constante supervisión, quedando así completamente dependientes.Una vez identificada, la expectativa promedio de vida de los pacientes que viven con la enfermedad de Alzheimer es aproximadamente de 7 a 10 años, aunque se conocen casos en los que se llega antes a la etapa terminal, entre 4 y 5 años, y existe el otro extremo, donde pueden sobrevivir hasta 21 años.
Causas Sus causas no han sido completamente descubiertas, aunque se han relacionado con el acúmulo anómalo de las proteínas beta-amiloide y tau en el cerebro de los enfermos. En una minoría de enfermos, la enfermedad de Alzheimer se produce por la aparición de mutaciones en los genes PSEN1, PSEN2 y particularmente con la resistencia a la insulina. La expresión de receptores de la insulina ha sido demostrada en las neuronas del sistema nervioso central como el hipocampo. En estas neuronas, cuando el receptor de la insulina se une a su receptor, se promueve la activación de cascadas de señalización que conducen al cambio de la expresión de genes relacionados con los procesos de plasticidad sináptica y enzimas relacionadas con el despeje de la misma insulina y del beta-amiloide. Estas enzimas degradantes de insulina promueven la disminución de la toxicidad debida al amiloide en modelos animales. Por otra parte, la insulina actuando como factor de crecimiento promueve la supervivencia neuronal. En general, un defecto de la señal de la insulina podría conducir por una parte a la muerte neuronal por apoptosis -por la falta de la señal neurotrófica- y por otra parte a la pérdida de mecanismos de eliminación de los amioloides-beta y defectos en los procesos de formación de la memoria y su potenciación a largo plazo. Este modelo de la enfermedad sugiere la posibilidad de encontrar nuevas alternativas terapéuticas que se desarrollan actualmente y de prevención de la enfermedad en términos de un estilo de vida saludable. APP. En este caso la enfermedad aparece en épocas tempranas de la vida y se transmite de padres a hijos (por lo que existe habitualmente historia familiar de enfermedad de Alzheimer en edades precoces). Recientemente un número importante de investigaciones han relacionado la enfermedad de Alzheimer con desórdenes metabólicos, Algunos estudios han sugerido una hipótesis sobre la relación de esta enfermedad con el aluminio. Dicha hipótesis sugiere que los utensilios de aluminio contaminan con trazas de iones alúmina en los alimentos. Estos iones se focalizan en los receptores produciendo degradación y formación de plaquetas, este hecho está siendo propuesto en los centros de investigación de la enfermedad.
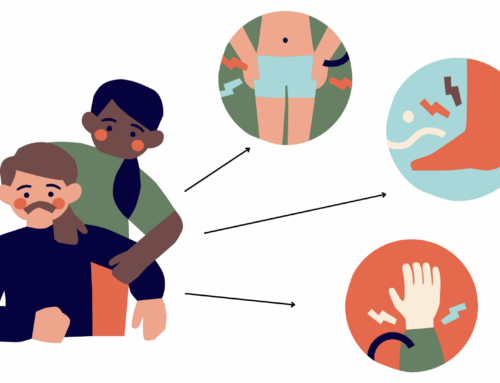
Síntomas Los síntomas más comunes de la enfermedad son alteraciones del estado de ánimo y de la conducta, pérdida de memoria, dificultades de orientación, problemas del lenguaje y alteraciones cognitivas. La pérdida de memoria llega hasta el no reconocimiento de familiares o el olvido de habilidades normales para el individuo. Otros síntomas son cambios en el comportamiento como arrebatos de violencia en gente que no tiene un historial de estas características. En las fases finales se deteriora la musculatura y la movilidad, pudiendo presentarse incontinencia de esfínteres (incontinencia urinaria y/o incontinencia fecal).
Si desea obtener más información del texto anterior:
La enfermedad de Alzheimer, también denominada mal de Alzheimer o simplemente alzhéimer es una enfermedad neurodegenerativa, que se manifiesta como deterioro cognitivo y trastornos conductuales. Se caracteriza en su forma típica por una pérdida progresiva de la memoria y de otras capacidades mentales, a medida que las células nerviosas (neuronas) mueren y diferentes zonas del cerebro se atrofian. La enfermedad suele tener una duración media aproximada de 10-12 años, aunque esto puede variar mucho de un paciente a otro.
Los síntomas de la enfermedad como una entidad nosológica diferenciada fueron identificados por Emil Kraepelin y la neuropatología característica fue observada por primera vez por Alois Alzheimer en 1906. Así pues, la enfermedad fue codescubierta por Kraepelin y Alzheimer, que trabajaba en el laboratorio del primero. Sin embargo, dada la gran importancia que Kraepelin daba a encontrar la base neuropatológica de desórdenes psiquiátricos, decidió nombrar la enfermedad en honor a Alzheimer.El día internacional del Alzheimer se celebra el 21 de septiembre, fecha elegida por la OMS y la Federación internacional de Alzheimer.
Epidemiología La edad avanzada es el principal factor de riesgo para sufrir la enfermedad de Alzheimer (mayor frecuencia a mayor edad), aunque en una minoría de casos se puede presentar en edades menores a 60 años. Entre el 2% y el 3% de los menores de 65 años muestran signos de la enfermedad, mientras sube hasta el 25% y el 30% en los mayores de 85 años.
Diagnóstico El diagnóstico se basa primero en la historia y la observación clínica. Durante una serie de semanas o meses se realizan pruebas de memoria y de funcionamiento intelectual. También se realizan análisis de sangre y escáner para descartar diagnósticos alternativos. No existe un test pre mortem para diagnosticar concluyentemente el alzhéimer. Se ha conseguido aproximar la certeza del diagnóstico a un 85%, pero el diagnóstico definitivo debe hacerse con pruebas sobre tejido cerebral, generalmente en la autopsia. Las pruebas de imagen cerebral pueden mostrar (sin seguridad) diferentes signos de que existe una demencia, pero no de cuál se trata. Por tanto, el diagnóstico de la enfermedad de Alzheimer se basa en la presencia de ciertas características neurológicas y neuropsicológicas y en la ausencia de un diagnóstico alternativo, y se apoya en el escáner cerebral para detectar signos de demencia. Actualmente existen en desarrollo nuevas técnicas de diagnóstico basadas en el procesamiento de señales electroencefalográficas.
Fases El alzhéimer pasa por diferentes fases. La enfermedad se puede dividir en tres etapas:
Fase inicial. Con una sintomatología ligera o leve, el enfermo mantiene su autonomía y sólo necesita supervisión cuando se trata de tareas complejas. Estos síntomas iniciales van desde una simple e insignificante, pero a veces recurrente, pérdida de memoria (como la dificultad en orientarse uno mismo en lugares como calles al estar conduciendo el automóvil), hasta una constante y más persuasiva pérdida de la memoria conocida como memoria a corto plazo, presentando dificultades al interactuar en áreas de índole familiar como el vecindario donde el individuo habita.
Fase media. Mientras esta enfermedad avanza a la etapa media, los pacientes pueden realizar tareas con cierta independencia (como usar el baño), pero requerirán asistencia en tareas más complejas (como ir al banco, pagar cuentas, etc.). Mientras avanza la enfermedad, llegará la perdida de aptitudes como son reconocer objetos y personas. Otros cambios de conducta que pueden manifestarse son arranques violentos en personas que no tienen antecedentes de ser o comportarse de esta manera.
Etapa avanzada o terminal de la enfermedad. El deterioro de la musculatura se presenta y con ello se perderá la movilidad, lo que lleva al enfermo a un estado de cama, la inhabilidad de autoalimentarse, junto a la incontinencia, si es que para otros aún no les llega la muerte antes por otras causas externas (ataque de miocardio, neumonía, etc.). El lenguaje se torna severamente desorganizado y entonces se pierde todo a la vez. Los pacientes no podrán realizar ni las tareas más sencillas por sí mismos y requerirán constante supervisión, quedando así completamente dependientes.Una vez identificada, la expectativa promedio de vida de los pacientes que viven con la enfermedad de Alzheimer es aproximadamente de 7 a 10 años, aunque se conocen casos en los que se llega antes a la etapa terminal, entre 4 y 5 años, y existe el otro extremo, donde pueden sobrevivir hasta 21 años.
Causas Sus causas no han sido completamente descubiertas, aunque se han relacionado con el acúmulo anómalo de las proteínas beta-amiloide y tau en el cerebro de los enfermos. En una minoría de enfermos, la enfermedad de Alzheimer se produce por la aparición de mutaciones en los genes PSEN1, PSEN2 y particularmente con la resistencia a la insulina. La expresión de receptores de la insulina ha sido demostrada en las neuronas del sistema nervioso central como el hipocampo. En estas neuronas, cuando el receptor de la insulina se une a su receptor, se promueve la activación de cascadas de señalización que conducen al cambio de la expresión de genes relacionados con los procesos de plasticidad sináptica y enzimas relacionadas con el despeje de la misma insulina y del beta-amiloide. Estas enzimas degradantes de insulina promueven la disminución de la toxicidad debida al amiloide en modelos animales. Por otra parte, la insulina actuando como factor de crecimiento promueve la supervivencia neuronal. En general, un defecto de la señal de la insulina podría conducir por una parte a la muerte neuronal por apoptosis -por la falta de la señal neurotrófica- y por otra parte a la pérdida de mecanismos de eliminación de los amioloides-beta y defectos en los procesos de formación de la memoria y su potenciación a largo plazo. Este modelo de la enfermedad sugiere la posibilidad de encontrar nuevas alternativas terapéuticas que se desarrollan actualmente y de prevención de la enfermedad en términos de un estilo de vida saludable. APP. En este caso la enfermedad aparece en épocas tempranas de la vida y se transmite de padres a hijos (por lo que existe habitualmente historia familiar de enfermedad de Alzheimer en edades precoces). Recientemente un número importante de investigaciones han relacionado la enfermedad de Alzheimer con desórdenes metabólicos, Algunos estudios han sugerido una hipótesis sobre la relación de esta enfermedad con el aluminio. Dicha hipótesis sugiere que los utensilios de aluminio contaminan con trazas de iones alúmina en los alimentos. Estos iones se focalizan en los receptores produciendo degradación y formación de plaquetas, este hecho está siendo propuesto en los centros de investigación de la enfermedad.
Síntomas Los síntomas más comunes de la enfermedad son alteraciones del estado de ánimo y de la conducta, pérdida de memoria, dificultades de orientación, problemas del lenguaje y alteraciones cognitivas. La pérdida de memoria llega hasta el no reconocimiento de familiares o el olvido de habilidades normales para el individuo. Otros síntomas son cambios en el comportamiento como arrebatos de violencia en gente que no tiene un historial de estas características. En las fases finales se deteriora la musculatura y la movilidad, pudiendo presentarse incontinencia de esfínteres (incontinencia urinaria y/o incontinencia fecal).
Si desea obtener más información del texto anterior: