Dolor Lumbar
Si tiene dolor lumbar, no está solo. Casi todos en algún momento hemos tenido dolor de espalda que interfiere con el trabajo, las actividades diarias de rutina, o la diversión. Los estadounidenses gastan al menos $50 mil millones por año en el dolor lumbar, la causa más común de incapacidad relacionada con el trabajo y un contribuyente importante de pérdida de trabajo. El dolor de espalda es la segunda enfermedad neurológica más común en los Estados Unidos; sólo el dolor de cabeza es más común. Afortunadamente, la mayoría de las instancias de dolor lumbar se va en pocos días. Otras se resuelven en mucho más tiempo o llevan a afecciones más serias.
Generalmente el dolor lumbar agudo o de corto plazo dura de unos días a algunas semanas. La mayoría de los dolores de espalda agudos es de naturaleza mecánica, el resultado de trauma lumbar o un trastorno como la artritis. El dolor por trauma puede estar causado por una lesión deportiva, trabajo en la casa o en el jardín, o una sacudida súbita como un accidente de auto u otro estrés sobre los huesos y tejidos vertebrales. Los síntomas pueden variar desde un dolor muscular a un dolor punzante, flexibilidad o rango de movimiento limitados, o una incapacidad para pararse en posición erguida. Ocasionalmente, el dolor que se siente en una parte del cuerpo puede «irradiarse» desde un trastorno o lesión de otra parte del cuerpo. Algunos síndromes de dolor agudo pueden agravarse si se dejan sin tratar.
El dolor de espalda crónico se mide por la duración; el dolor que persiste durante más de 3 meses se considera crónico. A menudo progresa y puede ser difícil determinar la causa.
¿Qué estructuras forman la espalda?
La espalda es una estructura intrincada de huesos, músculos, y otros tejidos que forman la parte posterior del tronco, desde el cuello hasta la pelvis. La parte central es la columna vertebral, que no sólo sostiene el peso de la parte superior del cuerpo sino que aloja y protege a la médula espinal, la delicada estructura del sistema nervioso que transporta señales que controlan los movimientos del cuerpo y le trasmiten sus sensaciones. Apilados uno sobre el otro hay más de 30 huesos, las vértebras, que forman la columna vertebral, también conocida como la espina dorsal. Cada uno de estos huesos contiene un agujero redondeado que, cuando se apila con todos los otros, crea un canal que rodea a la médula espinal. La médula espinal desciende desde la base del cerebro y se extiende en el adulto hasta justo por debajo del tórax. Nervios pequeños («raíces») entran y emergen de la médula espinal a través de espacios entre las vértebras. Debido a que los huesos de la columna vertebral continúan creciendo mucho después de que la médula espinal alcance su longitud completa en la primera infancia, las raíces nerviosas de la espalda lumbar y las piernas se extienden muchas pulgadas hacia abajo por la columna vertebral antes de salir. Este gran haz de raíces nerviosas fue apodado por los primeros anatomistas como «cauda equina,» o cola de caballo. Los espacios entre las vértebras se mantienen por almohadillas de cartílago esponjosas y redondas llamadas discos intervertebrales que permiten la flexibilidad en la espalda lumbar y actúan como amortiguadores en toda la columna vertebral para proteger a los huesos cuando se mueve el cuerpo. Bandas de tejido conocidas como ligamentos y tendones mantienen a las vértebras en su lugar y unen a los músculos a la columna vertebral.
Comenzando desde arriba, la columna tiene cuatro regiones:
- las siete vértebras cervicales o del cuello (denominadas C1-C7),
- las 12 vértebras torácicas o superiores (denominadas T1-T12),
- las 5 vértebras lumbares (denominadas L1-L5), que conocemos como columna lumbar, y
- el sacro y el cóccix, un grupo de huesos fusionados en la base de la columna.
La región lumbar de la espalda, donde se siente la mayor parte del dolor de espalda, sostiene el peso de la parte superior del cuerpo.
¿Qué causa el dolor lumbar?
A medida que las personas envejecen, la fuerza ósea y la elasticidad y el tono muscular tienden a disminuir. Los discos comienzan a perder líquido y flexibilidad, lo que disminuye la capacidad de proteger a las vértebras.
El dolor puede producirse cuando, por ejemplo, alguien levanta algo muy pesado o se estira demasiado, causando un esguince, torcedura o espasmo en uno de los músculos o ligamentos de la espalda. Si la columna se tuerce o comprime demasiado, un disco puede romperse o sobresalir. Esta ruptura puede poner presión sobre uno de los más de 50 nervios enraizados en la médula espinal que controlan los movimientos del cuerpo y transmiten señales desde el cuerpo al cerebro. Cuando estas raíces nerviosas se comprimen o irritan, se produce el dolor de espalda.
El dolor lumbar puede reflejar irritación nerviosa o muscular o lesiones óseas. La mayoría de los dolores lumbares se produce a continuación de una lesión o trauma en la espalda, pero el dolor también puede estar causado por enfermedades degenerativas como artritis o enfermedad de disco, osteoporosis u otras enfermedades óseas, infecciones virales, irritación de las articulaciones y los discos, o anormalidades congénitas en la columna. La obesidad, fumar, el aumento de peso durante el embarazo, el estrés, el mal estado físico, la postura inadecuada para la actividad que se realiza, y la mala posición al dormir también pueden contribuir al dolor lumbar. Además, el tejido cicatrizal creado cuando la espalda lesionada se cura no tiene la fuerza o la flexibilidad del tejido normal. La acumulación de tejido cicatrizal por lesiones repetidas finalmente debilita la espalda y puede llevar a una lesión más seria.
En ocasiones, el dolor lumbar puede indicar un problema médico más serio. El dolor acompañado de fiebre o la pérdida de control vesical o intestinal, dolor al toser, y debilidad progresiva en las piernas pueden indicar un nervio pellizcado u otra afección seria. Las personas con diabetes pueden tener dolor de espalda intenso o dolor que se irradia a la pierna relacionada con la neuropatía. Las personas con estos síntomas deben comunicarse inmediatamente con su médico para ayudar a impedir un daño permanente.
¿Quién es más probable que tenga dolor lumbar?
Casi todos tenemos a veces dolor lumbar. Los hombres y las mujeres se afectan por igual. Se produce más a menudo entre los 30 y 50 años, en parte debido al proceso de envejecimiento pero también como resultado del estilo de vida sedentario con muy poco (a veces acentuado con demasiado) ejercicio. El riesgo de experimentar dolor lumbar por la enfermedad de disco o por degeneración vertebral aumenta con la edad.
El dolor lumbar no relacionado con lesiones u otra causa conocida es inusual en preadolescentes. Sin embargo, una mochila sobrecargada con libros y suministros escolares puede torcer rápidamente la espalda y causar fatiga muscular. La Comisión de Seguridad del Producto para el Consumidor de los EE.UU. calcula que más de 13,260 lesiones vinculadas a mochilas fueron tratadas en consultorios médicos, clínicas y salas de emergencias en el año 2000. Para evitar la torcedura de la espalda, los niños que transportan mochilas deben doblar ambas rodillas cuando levantan mochilas pesadas, visitar su casillero o escritorio entre clases para aliviar las cargas o reemplazar los libros, o comprar una mochila o bolsón aéreo sobre ruedas.
¿Qué afecciones se asocian con el dolor lumbar?
Las afecciones que pueden causar dolor lumbar y requieren tratamiento por un médico u otro especialista médico incluyen:
- Disco sobresaliente (también llamado herniado o roto). Los discos intervertebrales están bajo presión constante. A medida que los discos se degeneran y se debilitan, los cartílagos pueden sobresalir o ser empujados al espacio que contiene la médula espinal o una raíz nerviosa, causando dolor. Estudios han demostrado que la mayoría de los discos herniados se produce en la porción inferior y lumbar de la columna vertebral.
Una complicación mucho más seria de un disco roto es el síndrome de cauda equina, que se produce cuando material del disco es empujado dentro del canal espinal y comprime el haz de raíces nerviosas lumbares y sacras. Puede producirse daño neurológico permanente si este síndrome se deja sin tratar.
- La ciática es una afección en la cual un disco herniado o roto comprime el nervio ciático, el nervio grande que se extiende hacia abajo por la columna vertebral hasta su punto de salida en la pelvis y que transporta fibras nerviosas a la pierna. Esta compresión causa dolor lumbar quemante o parecido al shock combinado con dolor en las nalgas y hacia abajo por la pierna hasta la rodilla, ocasionalmente llegando al pie. En los casos más extremos, cuando el nervio está pellizcado entre el disco y un hueso adyacente, los síntomas no implican dolor sino entumecimiento y algo de pérdida del control motor en la pierna debido a la interrupción de la señalización al nervio. La afección también puede estar causada por un tumor, quiste, enfermedad metastática, o degeneración de la raíz nerviosa del ciático.
- La degeneración vertebral debido al desgaste del disco puede llevar a un estrechamiento del canal espinal. Una persona con degeneración vertebral puede tener rigidez en la espalda al despertarse o puede sentir dolor luego de caminar o permanecer de pie durante largo tiempo.
- La estenosis vertebral relacionada con el estrechamiento congénito del canal óseo predispone a algunas personas a tener dolor relacionado con la enfermedad de disco.
- La osteoporosis es una enfermedad ósea metabólica caracterizada por disminución progresiva de la densidad y la fuerza óseas. Se produce la fractura de huesos frágiles y porosos en la columna cuando el cuerpo no produce nuevo hueso o absorbe demasiado hueso existente. Las mujeres tienen una probabilidad cuatro veces mayor que los hombres de contraer osteoporosis. Las mujeres caucásicas y con herencia del norte de Europa se encuentran en mayor riesgo de contraer la afección.
- Las irregularidades esqueléticas producen esfuerzo de las vértebras y los músculos, tendones, ligamentos y tejidos de apoyo sustentados por la columna vertebral. Estas irregularidades incluyen la escoliosis, una curvatura de la columna hacia un lado; cifosis, en la cual la curva normal de la espalda superior está gravemente redondeada; lordosis, un arco anormalmente acentuado en la espalda lumbar; extensión de la espalda, un doblez hacia atrás de la columna; y flexión de la espalda, en la cual la columna se dobla hacia adelante.
- La fibromialgia es un trastorno crónico caracterizado por dolor musculoesquelético generalizado, fatiga, y múltiples «puntos dolorosos,» particularmente el cuello, la columna, los hombros y las caderas. Síntomas adicionales incluyen perturbaciones del sueño, rigidez matutina y ansiedad.
- La espondilitis se refiere a dolor y rigidez de espalda crónicos causados por una grave infección o la inflamación de las articulaciones vertebrales. Otras inflamaciones dolorosas en la espalda lumbar incluyen la osteomielitis (infección en los huesos de la columna) y sacroiliitis (inflamación en las articulaciones sacroilíacas).
¿Cómo se diagnostica el dolor lumbar?
Una historia clínica detallada y un examen físico generalmente pueden identificar cualquier afección peligrosa o antecedente familiar que pueda estar asociado con el dolor. El paciente describe el inicio, el lugar y la intensidad del dolor; duración de los síntomas y cualquier limitación en el movimiento; y antecedentes de episodios previos o cualquier afección médica que pueda estar relacionada con el dolor. El médico examinará la espalda y realizará pruebas neurológicas para determinar la causa del dolor y el tratamiento adecuado. También pueden solicitarse análisis de sangre. Pueden ser necesarias pruebas por imágenes para diagnosticar tumores u otras fuentes posibles de dolor.
Se dispone de una variedad de métodos de diagnóstico para confirmar la causa del dolor lumbar:
Las imágenes radiográficas incluyen métodos convencionales y mejorados que pueden ayudar a diagnosticar la causa y el lugar del dolor de espalda. Una radiografía convencional, a menudo la primera técnica por imágenes usada, busca huesos rotos o una vértebra lesionada. Un técnico pasa un rayo concentrado de una radiación ionizada en dosis baja por la espalda y toma imágenes que en minutos muestran claramente la estructura ósea y cualquier desalineación o fracturas vertebrales. Las masas de tejido como músculos y ligamentos lesionados o afecciones dolorosas como un disco sobresaliente no son visibles con radiografías convencionales. Este procedimiento rápido, no invasivo e indoloro generalmente se hace en el consultorio de un médico o en una clínica.
La discografía involucra la inyección de un colorante de contraste especial en el disco vertebral que se piensa que está causando el dolor lumbar. El colorante delinea las áreas dañadas en radiografías tomadas luego de la inyección. Este procedimiento a menudo se sugiere para pacientes que están considerando la cirugía lumbar o cuyo dolor no ha respondido a tratamientos convencionales. Los mielogramas también realzan las imágenes de diagnóstico de una radiografía. En este procedimiento, el colorante de contraste se inyecta en el canal espinal, permitiendo que se vea en la radiografía la médula espinal y la compresión nerviosa causada por los discos herniados o fracturas.
La tomografía computarizada (TC) es un proceso rápido e indoloro usado cuando se sospecha la rotura de un disco, estenosis vertebral, o daño en las vértebras como causa de dolor lumbar. Se pasan rayos X por el cuerpo en diversos ángulos y se detectan con un escáner computarizado para producir rebanadas bidimensionales (de 1 mm cada una) de estructuras internas de la espalda. El examen diagnóstico generalmente se realiza en un centro de imágenes o en un hospital.
Las imágenes por resonancia magnética (IRM) se usan para evaluar la región lumbar por degeneración o lesión ósea o enfermedad en los tejidos y nervios, músculos, ligamentos, y vasos sanguíneos. El equipo de IRM crea un campo magnético alrededor del cuerpo tan fuerte como para realinear temporalmente las moléculas de agua en los tejidos. Las ondas de radio luego pasan por el cuerpo para detectar la «relajación» de las moléculas a una alineación aleatoria y desencadenar una señal de resonancia en distintos ángulos dentro del cuerpo. Una computadora procesa esta resonancia a una imagen tridimensional o una «rebanada» bidimensional del tejido que se explora, y diferencia entre hueso, tejidos blandos y espacios llenos de líquido por el contenido de agua y las propiedades estructurales. Este procedimiento no invasivo a menudo se usa para identificar una afección que requiere un tratamiento quirúrgico rápido.
Los procedimientos electrodiagnósticos incluyen la electromiografía (EMG), estudios de conducción nerviosa y estudios de potencial evocado. La EMG evalúa la actividad eléctrica en un nervio y puede detectar si la debilidad muscular se produce por una lesión o un problema con los nervios que controlan los músculos. Se insertan agujas muy delgadas en los músculos para medir la actividad eléctrica transmitida desde el cerebro o la médula espinal a un área particular del cuerpo. En los estudios de conducción nerviosa el médico usa dos juegos de electrodos (similares a aquellos usados durante un electrocardiograma) que se colocan en la piel sobre los músculos. El primer juego le da al paciente un shock leve para estimular al nervio que va a un músculo en particular. El segundo juego de electrodos se usa para hacer un registro de las señales eléctricas del nervio, y de esta información el médico puede determinar si hay un daño nervioso. Las pruebas de potencial evocado también incluyen dos juegos de electrodos, uno para estimular un nervio sensorial y el otro en el cuero cabelludo para registrar la velocidad de las transmisiones de la señal nerviosa al cerebro.
Las exploraciones óseas se usan para diagnosticar y monitorizar una infección, fractura, o trastornos en el hueso. Se inyecta una pequeña cantidad de material radioactivo en el torrente sanguíneo y se registrará en los huesos, particularmente en las áreas con alguna anormalidad. Las imágenes generadas por el escáner se envían a una computadora para identificar áreas específicas de metabolismo óseo irregular o flujo sanguíneo anormal, al igual que para medir los niveles de enfermedad articular.
La termografía implica el uso de dispositivos de detección infrarroja para medir pequeños cambios de temperatura entre los dos lados del cuerpo o la temperatura de un órgano específico. La termografía puede usarse para detectar la presencia o ausencia de compresión de raíces nerviosas.
Las imágenes por ultrasonido, también llamadas exploración ultrasónica o sonografía, usan ondas sonoras de alta frecuencia para obtener imágenes dentro del cuerpo. Los ecos de la onda sonora se graban y se muestran en una imagen visual de tiempo real. Las imágenes por ultrasonido pueden mostrar desgarros de ligamentos, músculos, tendones, y otras masas de tejidos blandos en la espalda.
¿Cómo se trata el dolor de espalda?
La mayoría de los dolores lumbares puede tratarse sin cirugía. El tratamiento implica usar analgésicos, reducir la inflamación, restablecer la función y la fuerza adecuadas a la espalda, y prevenir la recurrencia de la lesión. La mayoría de los pacientes con dolor de espalda se recupera sin pérdida funcional residual. Los pacientes deben comunicarse con un médico si no tienen una reducción notable del dolor y la inflamación después de 72 horas de cuidar de sí mismo.
Aunque nunca se ha probado científicamente que hielo y calor (el uso de compresas frías y calientes) resuelvan rápidamente una lesión lumbar, las compresas pueden ayudar a reducir el dolor y la inflamación y permitir mayor movilidad en algunos individuos. En cuanto sea posible luego del trauma, los pacientes deben aplicar una compresa fría o paquete frío (como una bolsa de hielo o de vegetales congelados envuelta en una toalla) sobre el punto doloroso varias veces al día durante hasta 20 minutos. Luego de 2 a 3 días de tratamiento con frío, deben comenzar a aplicar calor (como una lámpara radiante o almohadilla de calor) durante períodos breves para relajar los músculos y aumentar el flujo sanguíneo. Los baños tibios también pueden ayudar a relajar los músculos. Los pacientes deben evitar dormir sobre una almohadilla de calor, porque puede causar quemaduras y llevar a daño tisular adicional.
Reposo en cama, 1-2 días como máximo. Un estudio finlandés de 1996 encontró que las personas que continuaban sus actividades sin reposo en cama luego del inicio del dolor lumbar parecían tener mejor flexibilidad en la espalda que aquellos que reposaron en cama durante una semana. Otros estudios sugieren que el reposo en cama solo puede empeorar el dolor de espalda y llevar a complicaciones secundarias como depresión, tono muscular disminuido, y coágulos sanguíneos en las piernas. Los pacientes deben resumir las actividades tan pronto como sea posible. En la noche o durante el descanso, los pacientes deben recostarse de costado, con una almohada entre las rodillas (algunos médicos sugieren descansar sobre la espalda y colocar una almohada bajo las rodillas).
El ejercicio puede ser la forma más eficaz de acelerar la recuperación del dolor lumbar y ayudar a fortalecer los músculos de la espalda y abdominales. Mantener y aumentar la fuerza de los músculos es particularmente importante en las personas con irregularidades esqueléticas. Los médicos y fisioterapeutas pueden proporcionar una lista de ejercicios leves que ayudan a mantener a los músculos en movimiento y aceleran el proceso de recuperación. Una rutina de actividades saludables para la espalda puede incluir ejercicios de estiramiento, nadar, caminar y terapia de movimiento para mejorar la coordinación y desarrollar una postura adecuada y equilibrio muscular. Yoga es otra manera de estirar los músculos suavemente y aliviar el dolor. Cualquier molestia leve sentida al comienzo de estos ejercicios debe desaparecer y los músculos se fortalecen. Pero si el dolor es más que leve y dura más de 15 minutos durante el ejercicio, los pacientes deben dejar de hacer ejercicios y comunicarse con un médico.
A menudo se usan medicamentos para tratar el dolor lumbar agudo y crónico. El alivio eficaz del dolor puede implicar una combinación de medicamentos recetados y remedios de venta sin receta. Los pacientes siempre deben consultar con un médico antes de tomar medicamentos para aliviar el dolor. Ciertos medicamentos, aún aquellos de venta sin receta, no son seguros durante el embarazo, pueden ser incompatibles con otros medicamentos, pueden causar efectos secundarios que incluyen somnolencia o pueden causar daño hepático.
- Los analgésicos de venta sin receta, incluidos los medicamentos antiinflamatorios no esteroides (aspirina, naproxeno e ibuprofeno), se toman oralmente para reducir la rigidez, la hinchazón y la inflamación y para aliviar el dolor lumbar de leve a moderado. Los anti-irritantes aplicados tópicamente sobre la piel como crema o aerosol estimulan las terminaciones nerviosas de la piel para brindar sensaciones de calor o frío y aliviar la sensación de dolor. Los analgésicos tópicos también pueden reducir la inflamación y estimular el flujo sanguíneo. Muchos de estos compuestos contienen salicilatos, el mismo ingrediente encontrado en los analgésicos que contienen aspirina.
- Los anticonvulsivos – medicamentos principalmente usados para tratar las convulsiones – pueden ser útiles para tratar ciertos tipos de dolor nervioso y también pueden recetarse con analgésicos.
- Algunos antidepresivos, particularmente los antidepresivos tricíclicos como la amitriptilina y desipramina, han demostrado que alivian el dolor (independientemente de su efecto sobre la depresión) y ayudan a dormir. Los antidepresivos alteran los niveles de sustancias químicas cerebrales para elevar el ánimo y aliviar las señales dolorosas. Muchos de los antidepresivos nuevos, como los inhibidores selectivos de la recaptación de serotonina, están siendo estudiados por su eficacia analgésica.
- Los opioides como la codeína, oxicodona, hidrocodona, y morfina a menudo se recetan para controlar el dolor de espalda agudo y crónico intenso, pero sólo deben usarse durante un período corto de tiempo y bajo supervisión médica. Los efectos secundarios pueden incluir somnolencia, tiempo de reacción disminuido, juicio alterado y potencial para la adicción. Muchos especialistas están convencidos de que el uso crónico de estos medicamentos es perjudicial para el paciente con dolor de espalda, agregándose a la depresión y hasta al dolor aumentado.
La manipulación vertebral literalmente es un enfoque «manual» en el cual el especialista con licencia profesional usa la acción de palanca y una serie de ejercicios para ajustar las estructuras vertebrales y restablecer la movilidad de la espalda.
Cuando el dolor de espalda no responde a enfoques más convencionales, los pacientes pueden considerar las siguientes opciones:
La acupuntura implica la inserción de agujas del grosor de un cabello humano en puntos precisos de todo el cuerpo. Los practicantes creen que este proceso desencadena la liberación de moléculas calmantes de origen natural llamadas péptidos y mantiene desbloqueado el flujo normal de energía. Estudios clínicos están midiendo la eficacia de la acupuntura en comparación con procedimientos más convencionales en el tratamiento del dolor lumbar agudo.
La biorretroalimentación se usa para tratar muchos problemas de dolor agudo, más notablemente el dolor de espalda y de cabeza. Usando una máquina electrónica especial, se entrena al paciente para que esté alerta, siga y tome control de ciertas funciones corporales, inclusive la tensión muscular, la frecuencia cardíaca y la temperatura de la piel (controlando los patrones de flujo sanguíneo). El paciente puede aprender a efectuar un cambio en su respuesta al dolor, por ejemplo, usando técnicas de relajación. La biorretroalimentación a menudo se usa en combinación con otros métodos de tratamiento, generalmente sin efectos secundarios.
La terapia de intervención puede aliviar el dolor crónico bloqueando la conducción nerviosa entre áreas específicas del cuerpo y el cerebro. Los enfoques varían desde inyecciones de anestésicos locales, esteroides, o narcóticos en los tejidos blandos, articulaciones o raíces nerviosas afectadas hasta bloqueos nerviosos más complejos y estimulación de la médula espinal. Cuando existe dolor extremo, pueden administrarse dosis bajas de medicamentos directamente por catéter dentro de la médula espinal. El uso crónico de inyecciones de esteroides puede llevar a un aumento del deterioro funcional.
La tracción involucra el uso de pesas para aplicar una fuerza constante o intermitente para «tirar» gradualmente de la estructura esquelética hacia una mejor alineación. No se recomienda la tracción para tratar síntomas lumbares agudos.
La estimulación nerviosa eléctrica transcutánea (TENS) se administra con un dispositivo operado por una batería que envía pulsos eléctricos leves a las fibras nerviosas para bloquear las señales nerviosas al cerebro. Pequeños electrodos colocados en la piel o cerca del sitio del dolor generan impulsos nerviosos que bloquean las señales de dolor entrantes de los nervios periféricos. TENS también puede ayudar a estimular la producción de endorfinas cerebrales (sustancias químicas que tienen propiedades analgésicas).
El ultrasonido es una terapia no invasiva usada para calentar los tejidos internos del cuerpo, lo que hace que los músculos se relajen. Ondas sonoras pasan por la piel hacia los músculos lesionados y otros tejidos blandos.
Los tratamientos ambulatorios mínimamente invasivos para sellar fracturas de las vértebras causadas por osteoporosis incluyen la vertebroplastia y la cifoplastia. La vertebroplastia usa imágenes tridimensionales para ayudar al médico a guiar una aguja fina dentro del cuerpo vertebral. Se inyecta un pegamento parecido al epoxi, el cual se endurece rápidamente para estabilizar y reforzar el hueso y brindar alivio inmediato del dolor. En la cifoplastia, antes de inyectar el epoxi, se inserta un globo especial que se infla suavemente para restablecer la altura del hueso y reducir la deformidad vertebral.
En los casos más serios, cuando la afección no responde a otras terapias, la cirugía puede aliviar el dolor causado por los problemas de espalda o las lesiones musculoesqueléticas serias. Algunos procedimientos quirúrgicos pueden realizarse en el consultorio de un médico bajo anestesia local, mientras que otros requieren hospitalización. Pueden pasar meses después de la operación antes de que el paciente esté totalmente curado, y es posible que sufra pérdida permanente de la flexibilidad. Debido a que la cirugía invasiva de espalda no es siempre exitosa, debe realizarse solamente en pacientes con enfermedad neurológica progresiva o daño de los nervios periféricos.
- La discectomía es una de las maneras más comunes de quitar la presión de una raíz nerviosa producida por un disco sobresaliente o un espolón óseo. Durante el procedimiento, el cirujano extirpa un pequeño trozo de la lámina (el techo óseo arqueado del canal espinal) para quitar la obstrucción por debajo.
- La foraminotomía es una operación que «limpia» o agranda el agujero óseo (foramen) donde una raíz nerviosa sale del canal espinal. Los discos sobresalientes o articulaciones engrosadas por la edad pueden causar un estrechamiento del espacio por el cual sale el nervio espinal y pueden comprimir el nervio, causando dolor, entumecimiento y debilidad en un brazo o pierna. Se extraen pequeños pedazos de hueso sobre el nervio a través de una pequeña hendidura, permitiendo que el cirujano corte el bloqueo y alivie la presión sobre el nervio.
- La terapia electrotérmica intradiscal (IDET) usa energía térmica para tratar el dolor que resulta de un disco vertebral sobresaliente o roto. Se inserta una aguja especial por medio de un catéter dentro del disco y se calienta a alta temperatura hasta 20 minutos. El calor espesa y sella la pared del disco y reduce la protrusión interior del disco y la irritación del nervio espinal.
- La nucleoplastia usa energía de radiofrecuencia para tratar pacientes con dolor lumbar por discos contenidos o levemente herniados. Guiado por imágenes radiográficas, se inserta un instrumento parecido a una vara a través de una aguja dentro del disco para crear un canal que permite que se extraiga material del interior del disco. Luego la vara calienta y encoge el tejido, sellando la pared del disco. Se hacen varios canales dependiendo de cuánto material del disco necesita extraerse.
- La lesión por radiofrecuencia es un procedimiento que usa impulsos eléctricos para interrumpir la conducción nerviosa (inclusive la conducción de señales dolorosas) durante 6 a 12 meses. Usando una guía radiográfica, se inserta una aguja especial en el tejido nervioso del área afectada. Se calienta el tejido que circunda a la punta de la aguja durante 90-120 segundos, dando como resultado la destrucción localizada de los nervios.
- La fusión vertebral se usa para fortalecer la columna y evitar los movimientos dolorosos. Se extirpan los discos vertebrales entre dos o más vértebras y se «fusionan» las vértebras adyacentes por medio de injertos óseos o dispositivos metálicos asegurados con tornillos. La fusión espinal puede producir alguna pérdida de la flexibilidad vertebral y requiere un largo período de recuperación para permitir que los injertos óseos crezcan y fusionen a las vértebras entre sí.
- La laminectomía espinal (también conocida como descompresión espinal) implica la extirpación de la lámina (generalmente de ambos lados) para aumentar el tamaño del canal espinal y aliviar la presión sobre la médula espinal y las raíces nerviosas.
Otros procedimientos quirúrgicos para aliviar el dolor crónico intenso incluyen la rizotomía, en la cual se corta la raíz nerviosa cerca de donde ingresa a la médula espinal para bloquear la transmisión nerviosa y todos los sentidos del área del cuerpo que experimenta el dolor; la cordotomía, donde se cortan deliberadamente haces de fibras nerviosas en uno o ambos lados de la médula espinal para detener la transmisión de señales dolorosas al cerebro; y la operación de la zona de entrada de la raíz dorsal, en la cual se destruyen quirúrgicamente las neuronas espinales que transmiten el dolor del paciente.
¿Puede prevenirse el dolor de espalda?
El dolor de espalda recurrente resultante de mecánica corporal inadecuada u otras causas no traumáticas a menudo puede prevenirse. Una combinación de ejercicios que no sacudan o fuercen la espalda, mantener la postura correcta, y levantar objetos adecuadamente pueden ayudar a impedir lesiones.
Muchas lesiones relacionadas con el trabajo están causadas o agravadas por estresantes como levantar objetos pesados, estrés de contacto (contacto repetido y constante entre tejido blando corporal y un objeto duro o filoso, como apoyar la muñeca contra el borde de un escritorio duro o tareas repetidas usando un movimiento de martillo), vibración, movimiento repetitivo, y postura torpe. Aplicar principios ergonómicos, como el diseño de muebles y herramientas para proteger al cuerpo de lesiones en el hogar y el lugar de trabajo, puede reducir mucho el riesgo de lesiones de la espalda y ayudar a mantener una espalda sana. Más compañías y constructores están promoviendo herramientas, productos, estaciones de trabajo y espacios para vivir diseñados ergonómicamente para reducir el riesgo de dolor y lesiones musculoesqueléticas.
El uso de cinturones elásticos anchos que pueden ajustarse para «controlar» los músculos lumbares y abdominales para prevenir el dolor lumbar sigue siendo polémico. Un estudio histórico del uso de soporte lumbar o cinturones de soporte abdominal usados por personas que levantan o mueven mercadería no encontró evidencia de que los cinturones reduzcan la lesión lumbar o el dolor de espalda. El estudio de 2 años, informado por el Instituto Nacional de Seguridad y Salud Laboral (NIOSH) de diciembre de 2000, no encontró diferencia estadísticamente significativa entre la incidencia de reclamaciones de compensación laboral por lesiones de espalda relacionadas con el trabajo y la incidencia de dolor autoinformado entre trabajadores que informaron el uso de cinturones anchos diariamente comparados con aquellos que informaron que nunca habían usado los cinturones o informaron que los usaban solamente uno o dos veces por mes.
Aunque han habido informes anecdóticos de casos de reducción de lesiones entre trabajadores que usan los cinturones anchos, muchas compañías que tienen programas de cinturones anchos también tienen capacitación y programas para crear una conciencia ergonómica. La reducción de lesiones informada puede estar relacionada con una combinación de éstos u otros factores.
Consejos rápidos para una espalda más sana
Luego de un período de inactividad prolongada, comience un programa de ejercicios regulares de bajo impacto. La caminata rápida, la natación o la bicicleta estacionaria durante 30 minutos por día puede aumentar la fuerza y la flexibilidad musculares. Yoga también puede ayudar a estirar y fortalecer los músculos y mejorar la postura. Consulte con su médico o traumatólogo para obtener una lista de ejercicios de bajo impacto adecuados a su edad y diseñados para fortalecer los músculos lumbares y abdominales.
- Siempre haga estiramientos antes de hacer ejercicio o otra actividad física enérgica.
- No se encorve cuando esté de pie o sentado. Cuando esté de pie, mantenga su peso equilibrado sobre sus pies. Su espalda soporta el peso más fácilmente cuando se reduce la curvatura.
- En su casa o el trabajo, asegúrese de que su superficie de trabajo esté a una altura cómoda para usted.
- Siéntese en una silla con buen apoyo lumbar y una posición y altura adecuadas para la tarea. Mantenga sus hombros hacia atrás. Cambie la posición de sentado con frecuencia y camine por la oficina periódicamente o estire suavemente los músculos para aliviar la tensión. Una almohada o una toalla enrollada colocada detrás de su área lumbar puede brindar algo de apoyo lumbar. Si debe permanecer sentado durante mucho tiempo, descanse sus pies sobre un taburete bajo o una pila de libros.
- Use zapatos cómodos, de taco bajo.
- Duerma de lado para reducir la curva de su columna. Siempre duerma sobre una superficie firme.
- Pida ayuda para trasladar a un familiar enfermo o lesionado de una posición reclinada a una posición sentada o al mover al paciente de una silla hacia una cama.
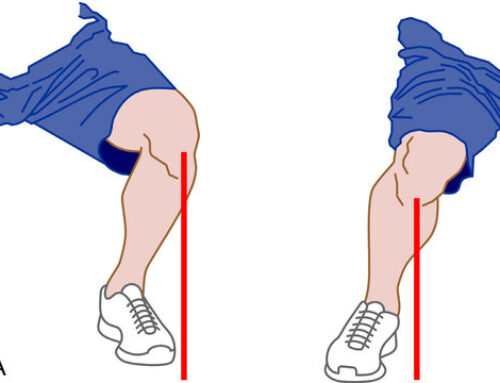
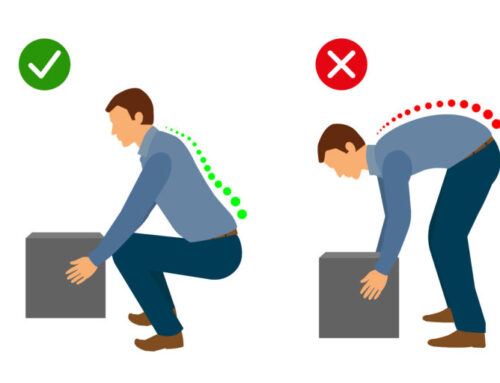
- No trate de levantar objetos demasiado pesados para usted. Levante con las rodillas, controle los músculos del estómago, y mantenga su cabeza hacia abajo y en línea con su espalda derecha. Mantenga el objeto cerca de su cuerpo. No se tuerza al levantar el objeto.
- Mantenga una nutrición y una dieta adecuadas para reducir y prevenir el exceso de peso, especialmente el peso alrededor de la cintura que pone a prueba a los músculos lumbares. Una dieta con una ingesta diaria suficiente de calcio, fósforo y vitamina D ayuda a promover el crecimiento de nuevo hueso.
- Si fuma, deje de hacerlo. Fumar reduce el flujo sanguíneo a la columna lumbar y causa que los discos vertebrales se degeneren.
¿Qué investigación se está realizando?
El Instituto Nacional de Trastornos Neurológicos y Accidentes Cerebrovasculares (NINDS), un componente de los Institutos Nacionales de Salud (NIH) dentro del Departamento de Salud y Servicios Humanos de los EE.UU., es el principal patrocinador nacional de la investigación sobre trastornos del cerebro y del sistema nervioso y uno de los principales componentes de los NIH que apoya la investigación sobre el dolor y sus mecanismos. Otros institutos en NIH que apoyan la investigación sobre el dolor son el Instituto Nacional de Investigación Dental y Craneofacial, el Instituto Nacional del Cáncer, el Instituto Nacional para la Drogadicción, el Instituto Nacional de Salud Mental, el Centro Nacional de Medicina Complementaria y Alternativa, y el Instituto Nacional de la Artritis y Enfermedades de la Piel y Musculoesqueléticas. Además, otras organizaciones federales, como el Departamento de Asuntos de Veteranos y los Centros para el Control y la Prevención de las Enfermedades, realizan estudios sobre dolor lumbar.
Los científicos están examinando el uso de diferentes medicamentos para tratar eficazmente el dolor de espalda, en particular el dolor diario que ha durado al menos 6 meses. Otros estudios están comparando distintos enfoques de atención médica para el manejo del dolor lumbar agudo (atención estándar comparada con la quiropráctica, la acupuntura, o la terapia con masajes). Estos estudios están midiendo el alivio de los síntomas, el restablecimiento de la función, y la satisfacción del paciente. Otra investigación está comparando los tratamientos quirúrgicos estándar a los tratamientos no quirúrgicos estándar usados más comúnmente para medir los cambios en la calidad de vida relacionada con la salud de pacientes que sufren estenosis vertebral. La investigación patrocinada por NIH en el Centro de Consorcio para la Investigación Quiropráctica (Consortial Center for Chiropractic Research) alienta el desarrollo de proyectos quiroprácticos de alta calidad. El Centro también alienta la colaboración entre científicos básicos y clínicos y entre las comunidades médicas convencionales y quiroprácticas.
Otros investigadores están estudiando si la radiación en dosis bajas puede disminuir el tejido cicatrizal alrededor de la médula espinal y mejorar los resultados de la cirugía. Aún otros están explorando porqué la lesión de la médula espinal y otros cambios neurológicos llevan a una sensibilidad aumentada al dolor o un umbral doloroso disminuido (donde sensaciones normalmente no dolorosas se perciben como dolorosas, una clase de síntomas llamada dolor neuropático), y cómo las fracturas de la columna y su reparación afectan al canal espinal y el foramen intervertebral (aberturas alrededor de las raíces espinales).
También se encuentra bajo estudio la cirugía de reemplazo con disco vertebral artificial en pacientes con enfermedad degenerativa de disco. El disco dañado se extirpa y se inserta en la columna un disco de metal y plástico del tamaño aproximado de una moneda de 25 centavos. Los candidatos ideales para la cirugía de reemplazo del disco son personas entre las edades de 20 y 60 años que sólo tienen un disco en degeneración, no tienen una enfermedad ósea sistémica como osteoporosis, no han tenido cirugía previa de la espalda, y no han respondido a otras formas de tratamiento no quirúrgico. Comparada con otras formas de cirugía de la espalda, la recuperación de esta forma de cirugía parece ser más corta y el procedimiento tienen menos complicaciones.
La información fue obtenida de la siguiente página de web:
Si tiene dolor lumbar, no está solo. Casi todos en algún momento hemos tenido dolor de espalda que interfiere con el trabajo, las actividades diarias de rutina, o la diversión. Los estadounidenses gastan al menos $50 mil millones por año en el dolor lumbar, la causa más común de incapacidad relacionada con el trabajo y un contribuyente importante de pérdida de trabajo. El dolor de espalda es la segunda enfermedad neurológica más común en los Estados Unidos; sólo el dolor de cabeza es más común. Afortunadamente, la mayoría de las instancias de dolor lumbar se va en pocos días. Otras se resuelven en mucho más tiempo o llevan a afecciones más serias.
Generalmente el dolor lumbar agudo o de corto plazo dura de unos días a algunas semanas. La mayoría de los dolores de espalda agudos es de naturaleza mecánica, el resultado de trauma lumbar o un trastorno como la artritis. El dolor por trauma puede estar causado por una lesión deportiva, trabajo en la casa o en el jardín, o una sacudida súbita como un accidente de auto u otro estrés sobre los huesos y tejidos vertebrales. Los síntomas pueden variar desde un dolor muscular a un dolor punzante, flexibilidad o rango de movimiento limitados, o una incapacidad para pararse en posición erguida. Ocasionalmente, el dolor que se siente en una parte del cuerpo puede «irradiarse» desde un trastorno o lesión de otra parte del cuerpo. Algunos síndromes de dolor agudo pueden agravarse si se dejan sin tratar.
El dolor de espalda crónico se mide por la duración; el dolor que persiste durante más de 3 meses se considera crónico. A menudo progresa y puede ser difícil determinar la causa.
¿Qué estructuras forman la espalda?
La espalda es una estructura intrincada de huesos, músculos, y otros tejidos que forman la parte posterior del tronco, desde el cuello hasta la pelvis. La parte central es la columna vertebral, que no sólo sostiene el peso de la parte superior del cuerpo sino que aloja y protege a la médula espinal, la delicada estructura del sistema nervioso que transporta señales que controlan los movimientos del cuerpo y le trasmiten sus sensaciones. Apilados uno sobre el otro hay más de 30 huesos, las vértebras, que forman la columna vertebral, también conocida como la espina dorsal. Cada uno de estos huesos contiene un agujero redondeado que, cuando se apila con todos los otros, crea un canal que rodea a la médula espinal. La médula espinal desciende desde la base del cerebro y se extiende en el adulto hasta justo por debajo del tórax. Nervios pequeños («raíces») entran y emergen de la médula espinal a través de espacios entre las vértebras. Debido a que los huesos de la columna vertebral continúan creciendo mucho después de que la médula espinal alcance su longitud completa en la primera infancia, las raíces nerviosas de la espalda lumbar y las piernas se extienden muchas pulgadas hacia abajo por la columna vertebral antes de salir. Este gran haz de raíces nerviosas fue apodado por los primeros anatomistas como «cauda equina,» o cola de caballo. Los espacios entre las vértebras se mantienen por almohadillas de cartílago esponjosas y redondas llamadas discos intervertebrales que permiten la flexibilidad en la espalda lumbar y actúan como amortiguadores en toda la columna vertebral para proteger a los huesos cuando se mueve el cuerpo. Bandas de tejido conocidas como ligamentos y tendones mantienen a las vértebras en su lugar y unen a los músculos a la columna vertebral.
Comenzando desde arriba, la columna tiene cuatro regiones:
- las siete vértebras cervicales o del cuello (denominadas C1-C7),
- las 12 vértebras torácicas o superiores (denominadas T1-T12),
- las 5 vértebras lumbares (denominadas L1-L5), que conocemos como columna lumbar, y
- el sacro y el cóccix, un grupo de huesos fusionados en la base de la columna.
La región lumbar de la espalda, donde se siente la mayor parte del dolor de espalda, sostiene el peso de la parte superior del cuerpo.
¿Qué causa el dolor lumbar?
A medida que las personas envejecen, la fuerza ósea y la elasticidad y el tono muscular tienden a disminuir. Los discos comienzan a perder líquido y flexibilidad, lo que disminuye la capacidad de proteger a las vértebras.
El dolor puede producirse cuando, por ejemplo, alguien levanta algo muy pesado o se estira demasiado, causando un esguince, torcedura o espasmo en uno de los músculos o ligamentos de la espalda. Si la columna se tuerce o comprime demasiado, un disco puede romperse o sobresalir. Esta ruptura puede poner presión sobre uno de los más de 50 nervios enraizados en la médula espinal que controlan los movimientos del cuerpo y transmiten señales desde el cuerpo al cerebro. Cuando estas raíces nerviosas se comprimen o irritan, se produce el dolor de espalda.
El dolor lumbar puede reflejar irritación nerviosa o muscular o lesiones óseas. La mayoría de los dolores lumbares se produce a continuación de una lesión o trauma en la espalda, pero el dolor también puede estar causado por enfermedades degenerativas como artritis o enfermedad de disco, osteoporosis u otras enfermedades óseas, infecciones virales, irritación de las articulaciones y los discos, o anormalidades congénitas en la columna. La obesidad, fumar, el aumento de peso durante el embarazo, el estrés, el mal estado físico, la postura inadecuada para la actividad que se realiza, y la mala posición al dormir también pueden contribuir al dolor lumbar. Además, el tejido cicatrizal creado cuando la espalda lesionada se cura no tiene la fuerza o la flexibilidad del tejido normal. La acumulación de tejido cicatrizal por lesiones repetidas finalmente debilita la espalda y puede llevar a una lesión más seria.
En ocasiones, el dolor lumbar puede indicar un problema médico más serio. El dolor acompañado de fiebre o la pérdida de control vesical o intestinal, dolor al toser, y debilidad progresiva en las piernas pueden indicar un nervio pellizcado u otra afección seria. Las personas con diabetes pueden tener dolor de espalda intenso o dolor que se irradia a la pierna relacionada con la neuropatía. Las personas con estos síntomas deben comunicarse inmediatamente con su médico para ayudar a impedir un daño permanente.
¿Quién es más probable que tenga dolor lumbar?
Casi todos tenemos a veces dolor lumbar. Los hombres y las mujeres se afectan por igual. Se produce más a menudo entre los 30 y 50 años, en parte debido al proceso de envejecimiento pero también como resultado del estilo de vida sedentario con muy poco (a veces acentuado con demasiado) ejercicio. El riesgo de experimentar dolor lumbar por la enfermedad de disco o por degeneración vertebral aumenta con la edad.
El dolor lumbar no relacionado con lesiones u otra causa conocida es inusual en preadolescentes. Sin embargo, una mochila sobrecargada con libros y suministros escolares puede torcer rápidamente la espalda y causar fatiga muscular. La Comisión de Seguridad del Producto para el Consumidor de los EE.UU. calcula que más de 13,260 lesiones vinculadas a mochilas fueron tratadas en consultorios médicos, clínicas y salas de emergencias en el año 2000. Para evitar la torcedura de la espalda, los niños que transportan mochilas deben doblar ambas rodillas cuando levantan mochilas pesadas, visitar su casillero o escritorio entre clases para aliviar las cargas o reemplazar los libros, o comprar una mochila o bolsón aéreo sobre ruedas.
¿Qué afecciones se asocian con el dolor lumbar?
Las afecciones que pueden causar dolor lumbar y requieren tratamiento por un médico u otro especialista médico incluyen:
- Disco sobresaliente (también llamado herniado o roto). Los discos intervertebrales están bajo presión constante. A medida que los discos se degeneran y se debilitan, los cartílagos pueden sobresalir o ser empujados al espacio que contiene la médula espinal o una raíz nerviosa, causando dolor. Estudios han demostrado que la mayoría de los discos herniados se produce en la porción inferior y lumbar de la columna vertebral.
Una complicación mucho más seria de un disco roto es el síndrome de cauda equina, que se produce cuando material del disco es empujado dentro del canal espinal y comprime el haz de raíces nerviosas lumbares y sacras. Puede producirse daño neurológico permanente si este síndrome se deja sin tratar.
- La ciática es una afección en la cual un disco herniado o roto comprime el nervio ciático, el nervio grande que se extiende hacia abajo por la columna vertebral hasta su punto de salida en la pelvis y que transporta fibras nerviosas a la pierna. Esta compresión causa dolor lumbar quemante o parecido al shock combinado con dolor en las nalgas y hacia abajo por la pierna hasta la rodilla, ocasionalmente llegando al pie. En los casos más extremos, cuando el nervio está pellizcado entre el disco y un hueso adyacente, los síntomas no implican dolor sino entumecimiento y algo de pérdida del control motor en la pierna debido a la interrupción de la señalización al nervio. La afección también puede estar causada por un tumor, quiste, enfermedad metastática, o degeneración de la raíz nerviosa del ciático.
- La degeneración vertebral debido al desgaste del disco puede llevar a un estrechamiento del canal espinal. Una persona con degeneración vertebral puede tener rigidez en la espalda al despertarse o puede sentir dolor luego de caminar o permanecer de pie durante largo tiempo.
- La estenosis vertebral relacionada con el estrechamiento congénito del canal óseo predispone a algunas personas a tener dolor relacionado con la enfermedad de disco.
- La osteoporosis es una enfermedad ósea metabólica caracterizada por disminución progresiva de la densidad y la fuerza óseas. Se produce la fractura de huesos frágiles y porosos en la columna cuando el cuerpo no produce nuevo hueso o absorbe demasiado hueso existente. Las mujeres tienen una probabilidad cuatro veces mayor que los hombres de contraer osteoporosis. Las mujeres caucásicas y con herencia del norte de Europa se encuentran en mayor riesgo de contraer la afección.
- Las irregularidades esqueléticas producen esfuerzo de las vértebras y los músculos, tendones, ligamentos y tejidos de apoyo sustentados por la columna vertebral. Estas irregularidades incluyen la escoliosis, una curvatura de la columna hacia un lado; cifosis, en la cual la curva normal de la espalda superior está gravemente redondeada; lordosis, un arco anormalmente acentuado en la espalda lumbar; extensión de la espalda, un doblez hacia atrás de la columna; y flexión de la espalda, en la cual la columna se dobla hacia adelante.
- La fibromialgia es un trastorno crónico caracterizado por dolor musculoesquelético generalizado, fatiga, y múltiples «puntos dolorosos,» particularmente el cuello, la columna, los hombros y las caderas. Síntomas adicionales incluyen perturbaciones del sueño, rigidez matutina y ansiedad.
- La espondilitis se refiere a dolor y rigidez de espalda crónicos causados por una grave infección o la inflamación de las articulaciones vertebrales. Otras inflamaciones dolorosas en la espalda lumbar incluyen la osteomielitis (infección en los huesos de la columna) y sacroiliitis (inflamación en las articulaciones sacroilíacas).
¿Cómo se diagnostica el dolor lumbar?
Una historia clínica detallada y un examen físico generalmente pueden identificar cualquier afección peligrosa o antecedente familiar que pueda estar asociado con el dolor. El paciente describe el inicio, el lugar y la intensidad del dolor; duración de los síntomas y cualquier limitación en el movimiento; y antecedentes de episodios previos o cualquier afección médica que pueda estar relacionada con el dolor. El médico examinará la espalda y realizará pruebas neurológicas para determinar la causa del dolor y el tratamiento adecuado. También pueden solicitarse análisis de sangre. Pueden ser necesarias pruebas por imágenes para diagnosticar tumores u otras fuentes posibles de dolor.
Se dispone de una variedad de métodos de diagnóstico para confirmar la causa del dolor lumbar:
Las imágenes radiográficas incluyen métodos convencionales y mejorados que pueden ayudar a diagnosticar la causa y el lugar del dolor de espalda. Una radiografía convencional, a menudo la primera técnica por imágenes usada, busca huesos rotos o una vértebra lesionada. Un técnico pasa un rayo concentrado de una radiación ionizada en dosis baja por la espalda y toma imágenes que en minutos muestran claramente la estructura ósea y cualquier desalineación o fracturas vertebrales. Las masas de tejido como músculos y ligamentos lesionados o afecciones dolorosas como un disco sobresaliente no son visibles con radiografías convencionales. Este procedimiento rápido, no invasivo e indoloro generalmente se hace en el consultorio de un médico o en una clínica.
La discografía involucra la inyección de un colorante de contraste especial en el disco vertebral que se piensa que está causando el dolor lumbar. El colorante delinea las áreas dañadas en radiografías tomadas luego de la inyección. Este procedimiento a menudo se sugiere para pacientes que están considerando la cirugía lumbar o cuyo dolor no ha respondido a tratamientos convencionales. Los mielogramas también realzan las imágenes de diagnóstico de una radiografía. En este procedimiento, el colorante de contraste se inyecta en el canal espinal, permitiendo que se vea en la radiografía la médula espinal y la compresión nerviosa causada por los discos herniados o fracturas.
La tomografía computarizada (TC) es un proceso rápido e indoloro usado cuando se sospecha la rotura de un disco, estenosis vertebral, o daño en las vértebras como causa de dolor lumbar. Se pasan rayos X por el cuerpo en diversos ángulos y se detectan con un escáner computarizado para producir rebanadas bidimensionales (de 1 mm cada una) de estructuras internas de la espalda. El examen diagnóstico generalmente se realiza en un centro de imágenes o en un hospital.
Las imágenes por resonancia magnética (IRM) se usan para evaluar la región lumbar por degeneración o lesión ósea o enfermedad en los tejidos y nervios, músculos, ligamentos, y vasos sanguíneos. El equipo de IRM crea un campo magnético alrededor del cuerpo tan fuerte como para realinear temporalmente las moléculas de agua en los tejidos. Las ondas de radio luego pasan por el cuerpo para detectar la «relajación» de las moléculas a una alineación aleatoria y desencadenar una señal de resonancia en distintos ángulos dentro del cuerpo. Una computadora procesa esta resonancia a una imagen tridimensional o una «rebanada» bidimensional del tejido que se explora, y diferencia entre hueso, tejidos blandos y espacios llenos de líquido por el contenido de agua y las propiedades estructurales. Este procedimiento no invasivo a menudo se usa para identificar una afección que requiere un tratamiento quirúrgico rápido.
Los procedimientos electrodiagnósticos incluyen la electromiografía (EMG), estudios de conducción nerviosa y estudios de potencial evocado. La EMG evalúa la actividad eléctrica en un nervio y puede detectar si la debilidad muscular se produce por una lesión o un problema con los nervios que controlan los músculos. Se insertan agujas muy delgadas en los músculos para medir la actividad eléctrica transmitida desde el cerebro o la médula espinal a un área particular del cuerpo. En los estudios de conducción nerviosa el médico usa dos juegos de electrodos (similares a aquellos usados durante un electrocardiograma) que se colocan en la piel sobre los músculos. El primer juego le da al paciente un shock leve para estimular al nervio que va a un músculo en particular. El segundo juego de electrodos se usa para hacer un registro de las señales eléctricas del nervio, y de esta información el médico puede determinar si hay un daño nervioso. Las pruebas de potencial evocado también incluyen dos juegos de electrodos, uno para estimular un nervio sensorial y el otro en el cuero cabelludo para registrar la velocidad de las transmisiones de la señal nerviosa al cerebro.
Las exploraciones óseas se usan para diagnosticar y monitorizar una infección, fractura, o trastornos en el hueso. Se inyecta una pequeña cantidad de material radioactivo en el torrente sanguíneo y se registrará en los huesos, particularmente en las áreas con alguna anormalidad. Las imágenes generadas por el escáner se envían a una computadora para identificar áreas específicas de metabolismo óseo irregular o flujo sanguíneo anormal, al igual que para medir los niveles de enfermedad articular.
La termografía implica el uso de dispositivos de detección infrarroja para medir pequeños cambios de temperatura entre los dos lados del cuerpo o la temperatura de un órgano específico. La termografía puede usarse para detectar la presencia o ausencia de compresión de raíces nerviosas.
Las imágenes por ultrasonido, también llamadas exploración ultrasónica o sonografía, usan ondas sonoras de alta frecuencia para obtener imágenes dentro del cuerpo. Los ecos de la onda sonora se graban y se muestran en una imagen visual de tiempo real. Las imágenes por ultrasonido pueden mostrar desgarros de ligamentos, músculos, tendones, y otras masas de tejidos blandos en la espalda.
¿Cómo se trata el dolor de espalda?
La mayoría de los dolores lumbares puede tratarse sin cirugía. El tratamiento implica usar analgésicos, reducir la inflamación, restablecer la función y la fuerza adecuadas a la espalda, y prevenir la recurrencia de la lesión. La mayoría de los pacientes con dolor de espalda se recupera sin pérdida funcional residual. Los pacientes deben comunicarse con un médico si no tienen una reducción notable del dolor y la inflamación después de 72 horas de cuidar de sí mismo.
Aunque nunca se ha probado científicamente que hielo y calor (el uso de compresas frías y calientes) resuelvan rápidamente una lesión lumbar, las compresas pueden ayudar a reducir el dolor y la inflamación y permitir mayor movilidad en algunos individuos. En cuanto sea posible luego del trauma, los pacientes deben aplicar una compresa fría o paquete frío (como una bolsa de hielo o de vegetales congelados envuelta en una toalla) sobre el punto doloroso varias veces al día durante hasta 20 minutos. Luego de 2 a 3 días de tratamiento con frío, deben comenzar a aplicar calor (como una lámpara radiante o almohadilla de calor) durante períodos breves para relajar los músculos y aumentar el flujo sanguíneo. Los baños tibios también pueden ayudar a relajar los músculos. Los pacientes deben evitar dormir sobre una almohadilla de calor, porque puede causar quemaduras y llevar a daño tisular adicional.
Reposo en cama, 1-2 días como máximo. Un estudio finlandés de 1996 encontró que las personas que continuaban sus actividades sin reposo en cama luego del inicio del dolor lumbar parecían tener mejor flexibilidad en la espalda que aquellos que reposaron en cama durante una semana. Otros estudios sugieren que el reposo en cama solo puede empeorar el dolor de espalda y llevar a complicaciones secundarias como depresión, tono muscular disminuido, y coágulos sanguíneos en las piernas. Los pacientes deben resumir las actividades tan pronto como sea posible. En la noche o durante el descanso, los pacientes deben recostarse de costado, con una almohada entre las rodillas (algunos médicos sugieren descansar sobre la espalda y colocar una almohada bajo las rodillas).
El ejercicio puede ser la forma más eficaz de acelerar la recuperación del dolor lumbar y ayudar a fortalecer los músculos de la espalda y abdominales. Mantener y aumentar la fuerza de los músculos es particularmente importante en las personas con irregularidades esqueléticas. Los médicos y fisioterapeutas pueden proporcionar una lista de ejercicios leves que ayudan a mantener a los músculos en movimiento y aceleran el proceso de recuperación. Una rutina de actividades saludables para la espalda puede incluir ejercicios de estiramiento, nadar, caminar y terapia de movimiento para mejorar la coordinación y desarrollar una postura adecuada y equilibrio muscular. Yoga es otra manera de estirar los músculos suavemente y aliviar el dolor. Cualquier molestia leve sentida al comienzo de estos ejercicios debe desaparecer y los músculos se fortalecen. Pero si el dolor es más que leve y dura más de 15 minutos durante el ejercicio, los pacientes deben dejar de hacer ejercicios y comunicarse con un médico.
A menudo se usan medicamentos para tratar el dolor lumbar agudo y crónico. El alivio eficaz del dolor puede implicar una combinación de medicamentos recetados y remedios de venta sin receta. Los pacientes siempre deben consultar con un médico antes de tomar medicamentos para aliviar el dolor. Ciertos medicamentos, aún aquellos de venta sin receta, no son seguros durante el embarazo, pueden ser incompatibles con otros medicamentos, pueden causar efectos secundarios que incluyen somnolencia o pueden causar daño hepático.
- Los analgésicos de venta sin receta, incluidos los medicamentos antiinflamatorios no esteroides (aspirina, naproxeno e ibuprofeno), se toman oralmente para reducir la rigidez, la hinchazón y la inflamación y para aliviar el dolor lumbar de leve a moderado. Los anti-irritantes aplicados tópicamente sobre la piel como crema o aerosol estimulan las terminaciones nerviosas de la piel para brindar sensaciones de calor o frío y aliviar la sensación de dolor. Los analgésicos tópicos también pueden reducir la inflamación y estimular el flujo sanguíneo. Muchos de estos compuestos contienen salicilatos, el mismo ingrediente encontrado en los analgésicos que contienen aspirina.
- Los anticonvulsivos – medicamentos principalmente usados para tratar las convulsiones – pueden ser útiles para tratar ciertos tipos de dolor nervioso y también pueden recetarse con analgésicos.
- Algunos antidepresivos, particularmente los antidepresivos tricíclicos como la amitriptilina y desipramina, han demostrado que alivian el dolor (independientemente de su efecto sobre la depresión) y ayudan a dormir. Los antidepresivos alteran los niveles de sustancias químicas cerebrales para elevar el ánimo y aliviar las señales dolorosas. Muchos de los antidepresivos nuevos, como los inhibidores selectivos de la recaptación de serotonina, están siendo estudiados por su eficacia analgésica.
- Los opioides como la codeína, oxicodona, hidrocodona, y morfina a menudo se recetan para controlar el dolor de espalda agudo y crónico intenso, pero sólo deben usarse durante un período corto de tiempo y bajo supervisión médica. Los efectos secundarios pueden incluir somnolencia, tiempo de reacción disminuido, juicio alterado y potencial para la adicción. Muchos especialistas están convencidos de que el uso crónico de estos medicamentos es perjudicial para el paciente con dolor de espalda, agregándose a la depresión y hasta al dolor aumentado.
La manipulación vertebral literalmente es un enfoque «manual» en el cual el especialista con licencia profesional usa la acción de palanca y una serie de ejercicios para ajustar las estructuras vertebrales y restablecer la movilidad de la espalda.
Cuando el dolor de espalda no responde a enfoques más convencionales, los pacientes pueden considerar las siguientes opciones:
La acupuntura implica la inserción de agujas del grosor de un cabello humano en puntos precisos de todo el cuerpo. Los practicantes creen que este proceso desencadena la liberación de moléculas calmantes de origen natural llamadas péptidos y mantiene desbloqueado el flujo normal de energía. Estudios clínicos están midiendo la eficacia de la acupuntura en comparación con procedimientos más convencionales en el tratamiento del dolor lumbar agudo.
La biorretroalimentación se usa para tratar muchos problemas de dolor agudo, más notablemente el dolor de espalda y de cabeza. Usando una máquina electrónica especial, se entrena al paciente para que esté alerta, siga y tome control de ciertas funciones corporales, inclusive la tensión muscular, la frecuencia cardíaca y la temperatura de la piel (controlando los patrones de flujo sanguíneo). El paciente puede aprender a efectuar un cambio en su respuesta al dolor, por ejemplo, usando técnicas de relajación. La biorretroalimentación a menudo se usa en combinación con otros métodos de tratamiento, generalmente sin efectos secundarios.
La terapia de intervención puede aliviar el dolor crónico bloqueando la conducción nerviosa entre áreas específicas del cuerpo y el cerebro. Los enfoques varían desde inyecciones de anestésicos locales, esteroides, o narcóticos en los tejidos blandos, articulaciones o raíces nerviosas afectadas hasta bloqueos nerviosos más complejos y estimulación de la médula espinal. Cuando existe dolor extremo, pueden administrarse dosis bajas de medicamentos directamente por catéter dentro de la médula espinal. El uso crónico de inyecciones de esteroides puede llevar a un aumento del deterioro funcional.
La tracción involucra el uso de pesas para aplicar una fuerza constante o intermitente para «tirar» gradualmente de la estructura esquelética hacia una mejor alineación. No se recomienda la tracción para tratar síntomas lumbares agudos.
La estimulación nerviosa eléctrica transcutánea (TENS) se administra con un dispositivo operado por una batería que envía pulsos eléctricos leves a las fibras nerviosas para bloquear las señales nerviosas al cerebro. Pequeños electrodos colocados en la piel o cerca del sitio del dolor generan impulsos nerviosos que bloquean las señales de dolor entrantes de los nervios periféricos. TENS también puede ayudar a estimular la producción de endorfinas cerebrales (sustancias químicas que tienen propiedades analgésicas).
El ultrasonido es una terapia no invasiva usada para calentar los tejidos internos del cuerpo, lo que hace que los músculos se relajen. Ondas sonoras pasan por la piel hacia los músculos lesionados y otros tejidos blandos.
Los tratamientos ambulatorios mínimamente invasivos para sellar fracturas de las vértebras causadas por osteoporosis incluyen la vertebroplastia y la cifoplastia. La vertebroplastia usa imágenes tridimensionales para ayudar al médico a guiar una aguja fina dentro del cuerpo vertebral. Se inyecta un pegamento parecido al epoxi, el cual se endurece rápidamente para estabilizar y reforzar el hueso y brindar alivio inmediato del dolor. En la cifoplastia, antes de inyectar el epoxi, se inserta un globo especial que se infla suavemente para restablecer la altura del hueso y reducir la deformidad vertebral.
En los casos más serios, cuando la afección no responde a otras terapias, la cirugía puede aliviar el dolor causado por los problemas de espalda o las lesiones musculoesqueléticas serias. Algunos procedimientos quirúrgicos pueden realizarse en el consultorio de un médico bajo anestesia local, mientras que otros requieren hospitalización. Pueden pasar meses después de la operación antes de que el paciente esté totalmente curado, y es posible que sufra pérdida permanente de la flexibilidad. Debido a que la cirugía invasiva de espalda no es siempre exitosa, debe realizarse solamente en pacientes con enfermedad neurológica progresiva o daño de los nervios periféricos.
- La discectomía es una de las maneras más comunes de quitar la presión de una raíz nerviosa producida por un disco sobresaliente o un espolón óseo. Durante el procedimiento, el cirujano extirpa un pequeño trozo de la lámina (el techo óseo arqueado del canal espinal) para quitar la obstrucción por debajo.
- La foraminotomía es una operación que «limpia» o agranda el agujero óseo (foramen) donde una raíz nerviosa sale del canal espinal. Los discos sobresalientes o articulaciones engrosadas por la edad pueden causar un estrechamiento del espacio por el cual sale el nervio espinal y pueden comprimir el nervio, causando dolor, entumecimiento y debilidad en un brazo o pierna. Se extraen pequeños pedazos de hueso sobre el nervio a través de una pequeña hendidura, permitiendo que el cirujano corte el bloqueo y alivie la presión sobre el nervio.
- La terapia electrotérmica intradiscal (IDET) usa energía térmica para tratar el dolor que resulta de un disco vertebral sobresaliente o roto. Se inserta una aguja especial por medio de un catéter dentro del disco y se calienta a alta temperatura hasta 20 minutos. El calor espesa y sella la pared del disco y reduce la protrusión interior del disco y la irritación del nervio espinal.
- La nucleoplastia usa energía de radiofrecuencia para tratar pacientes con dolor lumbar por discos contenidos o levemente herniados. Guiado por imágenes radiográficas, se inserta un instrumento parecido a una vara a través de una aguja dentro del disco para crear un canal que permite que se extraiga material del interior del disco. Luego la vara calienta y encoge el tejido, sellando la pared del disco. Se hacen varios canales dependiendo de cuánto material del disco necesita extraerse.
- La lesión por radiofrecuencia es un procedimiento que usa impulsos eléctricos para interrumpir la conducción nerviosa (inclusive la conducción de señales dolorosas) durante 6 a 12 meses. Usando una guía radiográfica, se inserta una aguja especial en el tejido nervioso del área afectada. Se calienta el tejido que circunda a la punta de la aguja durante 90-120 segundos, dando como resultado la destrucción localizada de los nervios.
- La fusión vertebral se usa para fortalecer la columna y evitar los movimientos dolorosos. Se extirpan los discos vertebrales entre dos o más vértebras y se «fusionan» las vértebras adyacentes por medio de injertos óseos o dispositivos metálicos asegurados con tornillos. La fusión espinal puede producir alguna pérdida de la flexibilidad vertebral y requiere un largo período de recuperación para permitir que los injertos óseos crezcan y fusionen a las vértebras entre sí.
- La laminectomía espinal (también conocida como descompresión espinal) implica la extirpación de la lámina (generalmente de ambos lados) para aumentar el tamaño del canal espinal y aliviar la presión sobre la médula espinal y las raíces nerviosas.
Otros procedimientos quirúrgicos para aliviar el dolor crónico intenso incluyen la rizotomía, en la cual se corta la raíz nerviosa cerca de donde ingresa a la médula espinal para bloquear la transmisión nerviosa y todos los sentidos del área del cuerpo que experimenta el dolor; la cordotomía, donde se cortan deliberadamente haces de fibras nerviosas en uno o ambos lados de la médula espinal para detener la transmisión de señales dolorosas al cerebro; y la operación de la zona de entrada de la raíz dorsal, en la cual se destruyen quirúrgicamente las neuronas espinales que transmiten el dolor del paciente.
¿Puede prevenirse el dolor de espalda?
El dolor de espalda recurrente resultante de mecánica corporal inadecuada u otras causas no traumáticas a menudo puede prevenirse. Una combinación de ejercicios que no sacudan o fuercen la espalda, mantener la postura correcta, y levantar objetos adecuadamente pueden ayudar a impedir lesiones.
Muchas lesiones relacionadas con el trabajo están causadas o agravadas por estresantes como levantar objetos pesados, estrés de contacto (contacto repetido y constante entre tejido blando corporal y un objeto duro o filoso, como apoyar la muñeca contra el borde de un escritorio duro o tareas repetidas usando un movimiento de martillo), vibración, movimiento repetitivo, y postura torpe. Aplicar principios ergonómicos, como el diseño de muebles y herramientas para proteger al cuerpo de lesiones en el hogar y el lugar de trabajo, puede reducir mucho el riesgo de lesiones de la espalda y ayudar a mantener una espalda sana. Más compañías y constructores están promoviendo herramientas, productos, estaciones de trabajo y espacios para vivir diseñados ergonómicamente para reducir el riesgo de dolor y lesiones musculoesqueléticas.
El uso de cinturones elásticos anchos que pueden ajustarse para «controlar» los músculos lumbares y abdominales para prevenir el dolor lumbar sigue siendo polémico. Un estudio histórico del uso de soporte lumbar o cinturones de soporte abdominal usados por personas que levantan o mueven mercadería no encontró evidencia de que los cinturones reduzcan la lesión lumbar o el dolor de espalda. El estudio de 2 años, informado por el Instituto Nacional de Seguridad y Salud Laboral (NIOSH) de diciembre de 2000, no encontró diferencia estadísticamente significativa entre la incidencia de reclamaciones de compensación laboral por lesiones de espalda relacionadas con el trabajo y la incidencia de dolor autoinformado entre trabajadores que informaron el uso de cinturones anchos diariamente comparados con aquellos que informaron que nunca habían usado los cinturones o informaron que los usaban solamente uno o dos veces por mes.
Aunque han habido informes anecdóticos de casos de reducción de lesiones entre trabajadores que usan los cinturones anchos, muchas compañías que tienen programas de cinturones anchos también tienen capacitación y programas para crear una conciencia ergonómica. La reducción de lesiones informada puede estar relacionada con una combinación de éstos u otros factores.
Consejos rápidos para una espalda más sana
Luego de un período de inactividad prolongada, comience un programa de ejercicios regulares de bajo impacto. La caminata rápida, la natación o la bicicleta estacionaria durante 30 minutos por día puede aumentar la fuerza y la flexibilidad musculares. Yoga también puede ayudar a estirar y fortalecer los músculos y mejorar la postura. Consulte con su médico o traumatólogo para obtener una lista de ejercicios de bajo impacto adecuados a su edad y diseñados para fortalecer los músculos lumbares y abdominales.
- Siempre haga estiramientos antes de hacer ejercicio o otra actividad física enérgica.
- No se encorve cuando esté de pie o sentado. Cuando esté de pie, mantenga su peso equilibrado sobre sus pies. Su espalda soporta el peso más fácilmente cuando se reduce la curvatura.
- En su casa o el trabajo, asegúrese de que su superficie de trabajo esté a una altura cómoda para usted.
- Siéntese en una silla con buen apoyo lumbar y una posición y altura adecuadas para la tarea. Mantenga sus hombros hacia atrás. Cambie la posición de sentado con frecuencia y camine por la oficina periódicamente o estire suavemente los músculos para aliviar la tensión. Una almohada o una toalla enrollada colocada detrás de su área lumbar puede brindar algo de apoyo lumbar. Si debe permanecer sentado durante mucho tiempo, descanse sus pies sobre un taburete bajo o una pila de libros.
- Use zapatos cómodos, de taco bajo.
- Duerma de lado para reducir la curva de su columna. Siempre duerma sobre una superficie firme.
- Pida ayuda para trasladar a un familiar enfermo o lesionado de una posición reclinada a una posición sentada o al mover al paciente de una silla hacia una cama.
- No trate de levantar objetos demasiado pesados para usted. Levante con las rodillas, controle los músculos del estómago, y mantenga su cabeza hacia abajo y en línea con su espalda derecha. Mantenga el objeto cerca de su cuerpo. No se tuerza al levantar el objeto.
- Mantenga una nutrición y una dieta adecuadas para reducir y prevenir el exceso de peso, especialmente el peso alrededor de la cintura que pone a prueba a los músculos lumbares. Una dieta con una ingesta diaria suficiente de calcio, fósforo y vitamina D ayuda a promover el crecimiento de nuevo hueso.
- Si fuma, deje de hacerlo. Fumar reduce el flujo sanguíneo a la columna lumbar y causa que los discos vertebrales se degeneren.
¿Qué investigación se está realizando?
El Instituto Nacional de Trastornos Neurológicos y Accidentes Cerebrovasculares (NINDS), un componente de los Institutos Nacionales de Salud (NIH) dentro del Departamento de Salud y Servicios Humanos de los EE.UU., es el principal patrocinador nacional de la investigación sobre trastornos del cerebro y del sistema nervioso y uno de los principales componentes de los NIH que apoya la investigación sobre el dolor y sus mecanismos. Otros institutos en NIH que apoyan la investigación sobre el dolor son el Instituto Nacional de Investigación Dental y Craneofacial, el Instituto Nacional del Cáncer, el Instituto Nacional para la Drogadicción, el Instituto Nacional de Salud Mental, el Centro Nacional de Medicina Complementaria y Alternativa, y el Instituto Nacional de la Artritis y Enfermedades de la Piel y Musculoesqueléticas. Además, otras organizaciones federales, como el Departamento de Asuntos de Veteranos y los Centros para el Control y la Prevención de las Enfermedades, realizan estudios sobre dolor lumbar.
Los científicos están examinando el uso de diferentes medicamentos para tratar eficazmente el dolor de espalda, en particular el dolor diario que ha durado al menos 6 meses. Otros estudios están comparando distintos enfoques de atención médica para el manejo del dolor lumbar agudo (atención estándar comparada con la quiropráctica, la acupuntura, o la terapia con masajes). Estos estudios están midiendo el alivio de los síntomas, el restablecimiento de la función, y la satisfacción del paciente. Otra investigación está comparando los tratamientos quirúrgicos estándar a los tratamientos no quirúrgicos estándar usados más comúnmente para medir los cambios en la calidad de vida relacionada con la salud de pacientes que sufren estenosis vertebral. La investigación patrocinada por NIH en el Centro de Consorcio para la Investigación Quiropráctica (Consortial Center for Chiropractic Research) alienta el desarrollo de proyectos quiroprácticos de alta calidad. El Centro también alienta la colaboración entre científicos básicos y clínicos y entre las comunidades médicas convencionales y quiroprácticas.
Otros investigadores están estudiando si la radiación en dosis bajas puede disminuir el tejido cicatrizal alrededor de la médula espinal y mejorar los resultados de la cirugía. Aún otros están explorando porqué la lesión de la médula espinal y otros cambios neurológicos llevan a una sensibilidad aumentada al dolor o un umbral doloroso disminuido (donde sensaciones normalmente no dolorosas se perciben como dolorosas, una clase de síntomas llamada dolor neuropático), y cómo las fracturas de la columna y su reparación afectan al canal espinal y el foramen intervertebral (aberturas alrededor de las raíces espinales).
También se encuentra bajo estudio la cirugía de reemplazo con disco vertebral artificial en pacientes con enfermedad degenerativa de disco. El disco dañado se extirpa y se inserta en la columna un disco de metal y plástico del tamaño aproximado de una moneda de 25 centavos. Los candidatos ideales para la cirugía de reemplazo del disco son personas entre las edades de 20 y 60 años que sólo tienen un disco en degeneración, no tienen una enfermedad ósea sistémica como osteoporosis, no han tenido cirugía previa de la espalda, y no han respondido a otras formas de tratamiento no quirúrgico. Comparada con otras formas de cirugía de la espalda, la recuperación de esta forma de cirugía parece ser más corta y el procedimiento tienen menos complicaciones.
La información fue obtenida de la siguiente página de web: